Болит нога от ягодицы до стопы
Боль в ноге от бедра до стопы
Краткое содержание: Боль в ноге от бедра до стопы называется ишиасом, так как возникает при защемлении седалищного нерва. В 95% случаев причиной данного состояния является грыжа диска поясничного отдела позвоночника. При появлении подобного симптома необходимо обратиться к врачу и сделать МРТ.
боль в ноге от бедра до стопы, ишиас.
Боль в ноге, спускающаяся до самой стопы – симптом, который часто встречается у наших пациентов с диагностированными заболеваниями позвоночника. В медицинской литературе такое сочетание симптомов называется “ишиасом”. Ишиас – это термин, включающий любую болевую симптоматику, вызванную раздражением седалищного нерва. Всё, что раздражает этот нерв, может стать причиной боли, по степени интенсивности варьирующейся от умеренной до сильной. Обычно боль в ноге связана со сдавлением нервного корешка в поясничном отделе позвоночника. Часто термин “ишиас” смешивают с болью в позвоночнике. Тем не менее, ишиас не ограничивается только позвоночником.
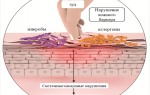
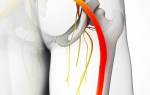
Седалищный нерв – самый длинный и самый широкий нерв нашего тела. Он начинается в пояснице, проходит через ягодицы и спускается к ногам, заканчиваясь чуть ниже колена. Этот нерв контролирует несколько мышц голени и обеспечивается чувствительность этой области.
На самом деле, ишиас – это не заболевание как таковое, а комплекс симптомов, указывающих на защемление седалищного нерва. Согласно английскому медицинскому словарю МедиЛексикон, ишиас означает “боль в пояснице и бедре, спускающаяся вниз по задней стороне бедра к ноге, которую изначально напрямую связывали с дисфункцией седалищного нерва (отсюда название: sciatic nerve (седалищный нерв), sciatica (ишиас)), но в настоящее время известно, что обычно такая боль вызвана межпозвонковой грыжей поясничного отдела позвоночника, сдавливающей нервный корешок, чаще всего, пятый поясничный (L5) или первый крестцовый (S1) корешки”.
Типы ишиаса
Различают два типа ишиаса:
Острый (краткосрочный)
Острый ишиас не всегда нуждается в профессиональном лечении. Симптомы могут быть облегчены безрецептурными обезболивающими препаратами, прикладыванием холода и тепла и упражнениями.
Хронический ишиас (длительный)
При хроническом ишиасе пациенту необходимо пройти диагностику и лечение. Сделайте МРТ поясничного отдела позвоночника, чтобы разобраться с тем, что вызывает ущемление седалищного нерва.
Острая форма ишиаса длится от 4 до 8 недель.
Причины
Ишиас является стандартным симптомом нескольких различных медицинских состояний, самым распространённым из которых является грыжа межпозвонкового диска.
Позвоночный столб состоит из трёх частей:
- позвонков (костей позвоночника, защищающих нервы);
- нервов;
- межпозвонковых дисков.
Грыжа межпозвонкового диска возникает в том случае, когда часть мягкого гелеобразного содержимого диска (пульпозного ядра) прорывается через фиброзную оболочку диска (фиброзное кольцо). Дисковое содержимое сдавливает седалищный нерв, что приводит к возникновению болевого синдрома.
Диск состоит из прочной эластичной ткани (хряща), выполняет функцию амортизатора трения, а также обеспечивает подвижность позвоночника. Между каждой парой позвонков расположен один межпозвонковый диск.
Другие причины ишиаса включают:
- стеноз позвоночного канала в поясничном отделе позвоночника – это сужение позвоночного канала в поясничного отделе, которое может привести к защемлению седалищного нерва;
- спондилолистез – состояние, при котором один из позвонков соскальзывает поверх другого, что может привести к защемлению седалищного нерва;
- опухоли позвоночника также могут привести к защемлению корешка седалищного нерва;
- инфекции позвоночника;
- травмы позвоночника;
- синдром конского хвоста – редкое опасное состояние, которое затрагивает нервы нижней части спинного мозга; требует немедленной медицинской помощи. Синдром конского хвоста может привести к перманентному повреждению нервов и даже параличу.
Во многих случаях выявить первопричину ишиаса не так уж и просто, так как всё, что потенциально может раздражать седалищный нерв, может быть причиной ишиаса.
Факторы риска
Факторы риска – это те факторы, которые повышают вероятность развития определённого заболевания или состояния. Например, курение повышает риск развития многих видов рака, поэтому курение является фактором риска развития раковых заболеваний.
Основные факторы риска развития ишиаса включают:
- возраст. Из-за дегенеративных процессов в дисках люди в возрасте от 30 лет имеют повышенный риск развития ишиаса;
- профессия. Работа, требующая постоянной физической нагрузки, связанной с поднятием и переноской тяжёлых предметов;
- сидячий образ жизни. Люди, которые постоянно сидят и не получают необходимую физическую нагрузку, больше предрасположены к появлению ишиаса.
Симптомы ишиаса
Основным симптомом ишиаса является стреляющая боль в любой области, иннервируемой седалищным нервом: от нижней поясничной области до пальцев стопы. Обычно боль ощущается только в одной ноге. Боль при ишиасе может варьироваться от умеренной болезненности до острой боли и сильного дискомфорта и ухудшается, если человек долго сидит.
Другие распространённые симптомы ишиаса включают:
- онемение в ноге по ходу нерва; Иногда онемение в одной части ноги может сопровождаться болью в другой;
- покалывания в ноге, стопе, пальцах стопы.
Диагностика
Ишиас всегда говорит о серьезной патологии, поэтому Вам необходимо обратиться к врачу.
Составление подробной истории болезни может помочь ускорить постановку диагноза. Врач может попросить Вас выполнить некоторые упражнения (уделяя пристальное внимание ногам, где проходит седалищный нерв). Если во время выполнения этих упражнений у Вас появляется стреляющая боль, отдающая в ногу, то это обычно указывает на ишиас.
Врач может назначить диагностические тесты, такие как рентген, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). Наиболее информативной диагностической процедурой является МРТ. С помощью МРТ можно создать детальные снимки не только костей позвоночника, но и его мягких тканей. Диагностические тесты применяются для определения причины ишиаса.
Лечение
Давайте рассмотрим варианты лечения для острой и хронической форм ишиаса.
Острый ишиас
В большинстве случаев острый ишиас хорошо отвечает на домашнее лечение, которое может включать:
- обезболивающие безрецептурные препараты облегчают симптомы боли. Нестероидные противовоспалительные препараты также часто применяются для снижения воспаления. Обезболивающие и противовоспалительные лекарственные средства дают кратковременный эффект и могут вызвать различные побочные эффекты, поэтому мы не рекомендуем принимать их на постоянной основе;
- выполнение упражнений (ходьба, лёгкая растяжка);
- прикладывание холодных или тёплых компрессов для уменьшения боли.
Во время лечения старайтесь оставаться активными.
Хронический ишиас
Лечение хронического ишиаса обычно включает комбинацию мер самопомощи и медицинского лечения:
- применение обезболивающих препаратов. Не стоит злоупотреблять лекарственными средствами и принимать их заранее. Старайтесь использовать обезболивающие только при острой боли;
- врач научит Вас упражнениям на укрепление мышц спины и улучшит её подвижность;
- вытяжение позвоночника. Безнагрузочное вытяжение позвоночника может быть рекомендовано людям с межпозвонковыми грыжами;
- различные виды массажа для снятия мышечного напряжения.
В некоторых случаях, если консервативные методы не принесли результата, или же пациенту угрожает стойкий неврологический дефицит, может быть показана операция на позвоночнике.
Самыми распространёнными типами операций являются:
- поясничная ламинэктомия (открытая декомпрессия) – это удаление небольшого фрагмента костной ткани позвонка над нервным корешком, а также части межпозвонкового диска;
- дискэктомия – частичное или полное удаление межпозвонковой грыжи.
В зависимости от причины ишиаса нейрохирург рассчитает соотношение риска и пользы в Вашем конкретном случае и предложит оптимальный вариант.
Не стоит забывать, что операции на позвоночнике нужно проводить только в крайнем случае, так как они часто лишь усугубляют заболевание и могут привести к необратимым осложнениям.
Предпочтение необходимо отдавать консервативному комплексному лечению. Например, мы отправляем на операцию не более 1% обратившихся к нам пациентов.
Профилактика ишиаса
В некоторых случаях невозможно предотвратить развитие ишиаса. Тем не менее, изменение образа жизни может снизить шанс его развития. Например, регулярные упражнения, направленные на укрепление мышц поясницы и брюшной полости, необходимы для выработки правильной осанки. Держите спину прямо, когда стоите или сидите, поднимайте тяжёлые предметы правильно, а также выберите подушку и матрас, которые поддерживают позвоночник.
Статья добавлена в Яндекс Вебмастер 2016-07-26 , 16:41.
Лечебные меры при боли в ягодице, отдающей в ногу
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
Причины болезненных ощущений
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.

После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Заболевания с характерным симптомом
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
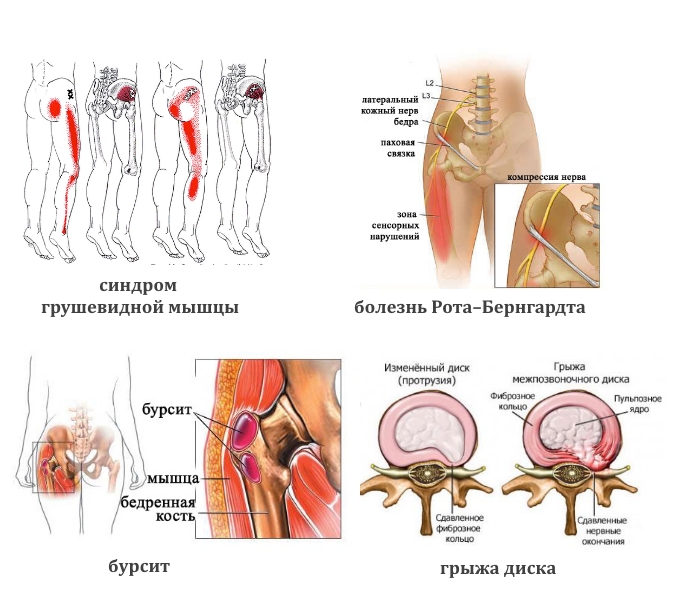
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.
Рекомендованные методы лечения
 Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
Терапия зависит от основного заболевания, его тяжести, а также возраста и пола пациента. При ортопедических патологиях в нее входят такие препараты:
- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Способы обезболивания
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
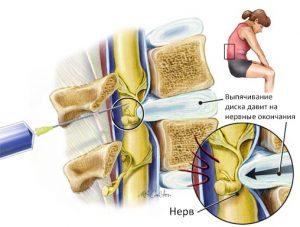
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:

- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Профилактические меры
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
Почему тянет ногу от ягодицы до стопы?
Если у вас периодически тянет ногу, от ягодицы до стопы, и вы при этом не подвергали свой организм накануне длительным физическим нагрузкам, и не было травмирующих вас ситуаций, значит, это начальный признак серьёзного или не очень заболевания.

В нижеизложенной статье мы подробно изложим, почему это происходит, какая диагностика и лечение потребуется и как этого можно, вообще, избежать.
Причины, почему тянет ногу от ягодицы до стопы
Иногда причиной может быть даже банальная длительная ходьба на высоких каблуках, ношение тяжестей, долгого стояния на одном месте, длительных изматывающих пеших походах и т. д.
Но это также наблюдается и при серьёзных заболеваниях, травмах, нарушениях работы нервной системы, инфекциях, воспалениях, нарушениях обмена веществ:
- Болезни и травмы позвоночника — приведут к различным патологическим процессам в спинном мозге, спровоцируют различные плохо поддающиеся лечению заболевания: защемление и воспаление нерва, остеохондроз, межпозвонковую грыжу и т. д.
- Травмы — различные растяжения и разрывы мышц и сухожилий.
- Аномальные костные изменения — при остеомиелите.
- Переломы костей — тазовых, шейки бедра, ноги и при сильных ушибах также наблюдается этот синдром.
- Воспаление — многие инфекционные заболевания могут привести к воспалительному процессу в тканях и костях, и вызвать в поражённом месте непрерывные тянущие боли.
- Онкологические заболевания — различной локализации приводят также к подобному симптому.
- Болезни суставов — суставные патологии и износ тазобедренного сустава: артрозы, подагра, артриты, коксартроз.
И многие другие хвори: воспаление седалищного нерва, туберкулёз, остеомиелит, варикоз, миозит, ишиалгия и т. д.
Остановимся поподробней на некоторых заболеваниях:
 Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка.
Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка.
Именно эта уязвимость и приводит к быстрому формированию патологии. Начинаются необратимые деструктивные нарушения в позвонках, хрящевая ткань замещается костной, нервы и сосуды ущемляются.
Способствуют этому следующие факторы: избыточный вес, воспаления, водно-солевой дисбаланс и т. д.
Остеохондроз в итоге приведёт к сколиозу, ущемлению седалищного нерва, образованию грыжи и т. д. Необходимо комплексное лечение.- Различные сосудистые патологии — возможен летальный исход, при отрыве тромба и закупорки сосуда.
- Лимфостаз — может развиться в результате травмы или инфекциях,это патология лимфатических сосудов.
- Воспалительные процессы — возникают при травмах связок и мышц, их локализация: возле суставной сумки, или в самой сумке, переход мышцы в сухожилии, соединения связки с костью.
Выявить поражённый участок можно по наличию: покраснения, опухоли, боли. - Миозиты — это воспалительные процессы в мышцах. Предпосылкой могут послужить нарушения обменных процессов, последствия инфекционных заболеваний, непомерные физические нагрузки, частые переохлаждения.
Причин для появления тянущих болей немало, но боль всегда сигнализирует о неблагополучии в организме, на которую необходимо молниеносно реагировать.
Сопутствующие симптомы
Если у вас имеются боли тянущего характера, значит, обязательно проявятся и сопутствующие этому симптомы:
- озноб и повышение температуры;
- отёчность и затекание конечностей;
- частичное онемение кожного покрова;
- на коже явственно проступают красные пятна, полосы они могут занимать обширную область, или наоборот, маленькие участки;
- небольшие плотные шишки или вмятины.
Виды боли в данной области
Болевые ощущения могут быть:
- Острыми, сильными — часто свидетельствуют о новой недавней боли, о начавшемся недавно заболевании или регулярных перегрузках организма. Если устранить заболевание или перенапряжения, боль исчезнет.
Хроническая, постоянно ноющая — имеет статус самостоятельной болезни. Если боли продолжаются более 2–3 месяцев, значит, болезнь приобрела хронический характер. - Тянущие боли в ногах по ночам. Беспокоят в равной степени и мужчин, и женщин, источником может послужить одно или даже несколько заболеваний.
Когда это повторяется каждую ночь 3–4 дня подряд, значит, необходима срочная диагностика и лечение для предотвращения различных осложнений в будущем.
Провоцируют ночные тянущие боли следующие заболевания и состояния:
- сосудистые патологии: облитерирующий эндартериит, атеросклероз, варикоз, тромбофлебит и т. д.
- заболевания позвоночного столба: грыжа, люмбаго, декубитус, остеохондроз, сколиоз, ишиас и т. д.;
- суставные поражения: синдром Рейтера, подагра, реактивный артрит, ревматизм, артроз и т. д.;
- нейропатия;
- беременность;
- сахарный диабет;
- растяжение сухожилий икроножной мышцы;
- дефицит в организме микроэлементов, витаминов и т. д.;
- системные и почечные патологии;
- облитерирующий эндартериит;
- хроническая интоксикация организма;
- геморрой;
- психическое состоянием — синдром беспокойных ног и т. д.
Диагностика
Чтобы диагностика была более точная и быстрая, необходимо при первой же встрече с врачом рассказать:
Доктор, кроме опроса проведёт и пальпированный осмотр: рефлексы некоторых частей тела, подвижность суставов, локализацию болевых ощущений при движении. А также попросят сдать клинический анализ крови и мочи.
При необходимости проведут:
В первую очередь должны исключить опасные для жизни состояния: онкологию, инфекционные процессы, тромбофлебит, тромбоз и т. д.
К какому врачу обращаться?
Вначале необходимо записаться на приём к терапевту, а он уже после обследования и сдачи анализов отправит вас: ортопеду, хирургу, невропатологу, вертебрологу и т. д. Многие часто не обращают внимание, особенно на вялотекущую боль, но иногда промедление стоит здоровья.
Особенно нужно насторожиться при следующей симптоматике:
- если даже по утрам вы не можете без тянущей боли встать на ноги;
- боль не уменьшается, а наоборот, день ото дня только увеличивается.
Лечение
Наиболее частой причиной таких тянущих болей является — ишиалгия.
Лечение заключается в:
- снятии воспаления;
- купирование болевого синдрома;
- восстановить мышечный тонус и двигательную активность.
Для обезболивания желательно использовать мазь, но, если она не действует, применяйте анальгетики. Многие из них не только устраняют боль, но и с причиной её возникновения успешно борются. Эти препараты называются НПВС (нестероидные противовоспалительные средства).
Чаще всего их используют при артрозах, артритах, это салицилы: Реумафен, Бофен, Индометацин, Кетопрофен, Диклоберл и т. д. И оксикамы: Лорноксикам,Теноксикам, Пироксикам и т. д.
При невралгических проявлениях остеохондроза и различных суставных болях применяют: растирки, компрессы, травяные отвары. Боль и воспаление снимают Демиксидом.
Профилактика
Чтобы предупредить развитие таких патологий, необходимо проводить ежедневную профилактику:
- Физическая активность должна быть не от случая к случаю, а каждый день. Бег или хотя бы быстрая ходьба. Сообразуйте это с возрастом и состоянием здоровья.
- Если есть избыточный вес, займитесь собой, похудейте.
- Избегайте стрессовых ситуаций.
- Если у вашей родни были сосудистые заболевания, тогда и вам стоит минимизировать или даже исключить из рациона блюда с большим содержанием твёрдых жиров.
- Если есть проблемы позвоночника, не тяните, а обратитесь за консультацией и лечением к специалистам.
Тянущая боль имеет различную, порой и очень опасную этиологию. Поэтому нельзя даже пытаться лечиться самостоятельно по совету «всезнающих» подруг, знакомых, интернета.
Только классный специалист сможет и причину боли выяснить и лечение оптимальное назначить. Не рискуйте здоровьем и всё будет хорошо!

 Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка.
Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка.