Болезнь келлера 2 у взрослых
Болезнь Келлера 1 и 2 типа




























Что такое болезнь Келлера
Остеохондропатия отдельных костей стоп – это дегенеративное разрушение губчатой ладьевидной кости и/или костей плюсны. Заболевание обостряется после пяти лет и основная масса больных это – мальчики. Реже болезнь Келлера встречается у девочек и взрослых. Патология распространена среди детей, потому что активность ребенка возрастает, растет его вес, а окостенение замедляется.
Виды и причины возникновения
Заболевание развивается на фоне нарушений местного кровообращения. Из-за отсутствия питания кости некротизируются. Предшествуют патологическому процессу такие состояния, как ношение тесной обуви, осложнения сахарного диабета, метаболические нарушения, травмы стопы, осложнения инфекционных заболеваний, гормональный дисбаланс, поперечное или продольное плоскостопие, врожденные деформации стопы, заболевания соединительной ткани. 2 тип болезни Келлера второго типа передается по наследству.
В группу риска входят лица с избыточным весом, нарушенным обменом веществ и больные, которые длительное время принимают кортикостероиды.
Различают два типа болезни Келлера:
- 1 тип. Патология распространяется на ладьевидную кость только одной стопы и чаще диагностируется у мальчиков от двух до семи лет,
- 2 тип. Патология повреждает плюсневые кости. Диагностируется у девочек в возрасте от десяти до пятнадцати лет. В медицинской практике второй тип устанавливается чаще.
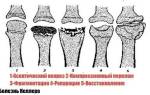
Ход развития заболевания следующий:
- первая стадия – снижается плотность костной ткани, развивается асептический некроз,
- вторая стадия – из-за непрочных костных структур повышается риск перелома при незначительной нагрузке на стопы. Перелом может случиться даже под собственным весом. Кости вклиниваются друг в друга,
- третья стадия – патологические участки фрагментируются,
- четвертая стадия – постепенно восстанавливаются измененные элементы костей и форма конечности, если нормализуется кровообращение.
Симптомы



Для болезни Келлера 1 типа характерна отечность внутреннего края стопы. Поначалу возникает дискомфорт, который охватывает всю стопу, а затем он перерастает в боль. Болевой синдром прогрессирует при нажатии на очаг патологии, ходьбе. Больной опирается на наружный свод стопы, поэтому изменяется походка. Постепенно боль усиливается, беспокоит даже в состоянии покоя, при этом визуальные симптомы воспаления отсутствуют. Больной мало ходит пешком, больше сидит и не опирается на больную ногу. Признаки заболевания прогрессируют около года, после чего стопа деформируется или восстанавливается.
Болезнь Келлера 2 типа охватывает обе стопы сразу. Сначала возникает дискомфорт у 2 и 3 пальцев, затем боль переходит на всю стопу и усиливается при хождении на цыпочках, ходьбе по кочкам и выбоинам в обуви на тонкой подошве. В состоянии покоя, при сидячем и горизонтальном положении боль прекращается.
По мере прогрессирования боль усиливается, беспокоит постоянно. Дискомфорт не уменьшается даже в состоянии покоя. Невооруженным взглядом заметна припухлость, а сам больной отмечает ограниченную подвижность фаланг. Из-за некроза длина пораженных фаланг сокращается. Болезнь развивается около трех лет.
К какому врачу обращаться при болезни Келлера 1 и 2 типа
Вероятность осложнений при болезни 2 типа наиболее высока – развивается плоскостопие, функции сустава нарушаются, формируется артроз, деформируются кости стопы. Затягивать с визитом к врачу нельзя, поэтому при подозрении на остеохондропатию отдельных костей стоп нужно проконсультироваться с ортопедом. Специалист после обследования установит диагноз, уточнит разновидность патологического процесса и разработает схему коррекции.
Методы лечения



- Обездвиживание стопы. Пациент в течение одного месяца при болезни 1 типа и до трех месяцев при болезни 2 типа носит специальный гипсовый сапожек, снижающий нагрузку с кости,
- Прием лекарственных средств для улучшения фосфорно-кальциевого обмена, снятия боли и воспаления, активизации периферического кровоснабжения, нормализации обменных процессов в костной ткани,
- Массаж двух стоп после снятия гипса,
- Одну из физиопроцедур – магнитотерапии, грязелечения, электрофореза, рефлексотерапии. Сеансы проводят сразу после снятия иммобилизирующей повязки для ускоренного восстановления тканей, курс ударно-волновой терапии показан в период фрагментации кости,
- ЛФК. Ортопед подбирает определенный комплекс упражнений, который пациент выполняет для восстановления функциональности пораженной стопы.
Хирургический исход болезни только при интенсивной боли после 8-9 месяцев безуспешной консервативной терапии. Операция заключается в формировании канальцев, по которым поступает кровь к ладьевидной кости и костям плюсны. После того, как питание пораженного участка восстановится, боль проходит через несколько недель. Нужно отметить, что после процедуры реабилитация длится до двух месяцев.
Результаты
При грамотно подобранной терапии костная ткань полностью восстанавливается, поэтому риск деформаций стопы невелик.
Реабилитация и восстановление образа жизни
Для снижения нагрузки на деформированный участок, ускорения регенерации тканей нужно ограничить двигательную активность. Запрещается бегать, прыгать, долго гулять пешком. Под запретом профессиональный спорт. Необходимо подобрать ортопедическую обувь или обувь с ортопедическими стельками. Таким образом, сохранится анатомически правильная форма стопы и уменьшится давление на участки ладьевидной кости, охваченной некрозом.
Болезнь Келлера 2
Истории пациентов
Перед тем как рассматривать клинический случай хотелось бы внести ясность в определения и терминологию используемую по отношении к болезни Келера. Болезнь Келера (Köhler) названная так в честь своего первооткрывателя в 1908 году, представляет собой аваскулярный некроз ладьевидной кости стопы. Всего в литературе описано около 40 различных заболеваний характеризующихся развитием аваскулярного некроза эпифизов, апофизов и малых костей и объединённых в группу остеохондрозов. Этиология данной группы заболеваний не до конца изучена, наиболее вероятно, что к аваскулярному некрозу приводит группа причин, таких как сосудистые аномалии, нарушения в системе свёртывания крови, и генетические причины. Наиболее распространёнными являются такие остеохондрозы как болезнь Кинбека, Фрайберга и Паннера (Kienbock, Freiberg, and Panner diseases). Болезнь Фрайберга это и есть аваскулярный некроз головки 2 плюсневой кости. Болезнь Кинбека – аваскулярный некроз полулунной кости запястья, а болезнь Паннера – аваскулярный некроз головчатого возвышения мышелка плечевой кости.
В нашей стране по какой то причине болезнь Фрайберга называетися болезнью Келлера 2, а собственно болезнь Келлера называется болезнью Келлера 1. Болезнь Келлера 1 (или просто болезнь Келлера) крайне редкое заболевание, и встречается она у мальчиков в возрасте 6-7 лет.

Таким образом, мы будем говорить о болезни Фрайберга, так как это наименование используется в международной практике, но помнить о том, что в нашей стране это называется болезнью Келлера 2.
Болезнь Фрайберга – аваскулярный некроз головки плюсневой кости, наиболее часто (в 68% случаев) наблюдается аваскулярный некроз головки 2 плюсневой кости, в 27 % случаев головки 3 плюсневой кости, в 3% случаев – 4 плюсневой кости. Головки 1 и 5 плюсневых костей не поражаются, в 10 % случаев наблюдается двухстороннее поражение.
На начальных стадиях заболевания (1-2 ст) лечение чаще консервативное, сводится к функциональной разгрузке и иммобилизации на срок 6-8 недель. Для последующей разгрузки могут использоваться ортопедические стельки и специальная обувь исключающая перекат стопы. Также проводятся упражнения по растяжке ахиллова сухожилия и икроножной мышцы.
Хирургическое лечение зависит от стадии заболевания. На ранних стадиях возможно использование декомпрессии и реваскуляризации. Наиболее часто пациенты обращаются за хирургической помощью на более поздних стадиях, когда рост остеофитов и коллапс головки плюсневой кости приводят к уменьшению амплитуды движений и появлению болей в области 2 плюсне-фалангового сустава. По этой причине наиболее часто выполняется дебридмент – удаление свободных внутрисуставных тел, резекция остеофитов. Также в литературе описаны различные варианты остеотомий с поднятием плантарной части головки вверх. На заключительных стадиях заболевания иногда применяется резекция головки плюсневой кости с возможным использованием интерпозиционной артропластики.
Клинический случай, болезнь Келлера 2, болезнь Фрайберга.
Пациент А, 55 лет, длительное время отмечал боли и ограничение амплитуды движений во 2 плюсне-фаланговом суставе правой стопы. В связи с нарастающим болевым синдромом обратился в К+31. Осмотрен травматологом, выполнены рентгенограммы, МРТ правой стопы. Диагностирован асептический некроз головки 2 плюсневой кости, Болезнь Фрайберга (в отечественной литературе болезнь Келлера 2).
Что характерно, болезнь началась задолго до обращения пациента в нашу клинику, ещё в юности, но болевой синдром регрессировал, и в последующей жизни мешало только ограничение амплитуды движений. Только спустя 30-35 лет, рост остеофитов по тыльной поверхности головки 2 плюсневой кости затронул сухожилия разгибателей 2 пальца и постепенно привёл к полному ограничению амплитуды тыльного сгибания, что и доставляло неудобства нашему пациенту, особенно при его любимом занятии – игре в гольф.
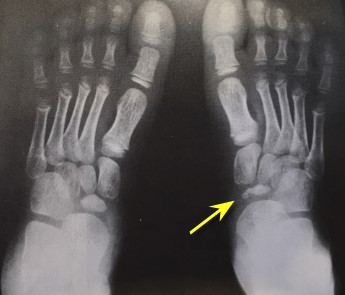
При клиническом осмотре определяется умеренный отёк в средней части переднего отдела стопы, при пальпации боль в проекции 2 плюсне-фалангового сустава. При оценке амплитуды движений во втором плюсне-фаланговом суставе провоцируется боль, движения качательные, амплитуда менее 5 градусов. На рентгенограммах отчётливо видны разрастания костной ткани в области головки 2 плюсневой кости и свободное внутрисуставное тело.
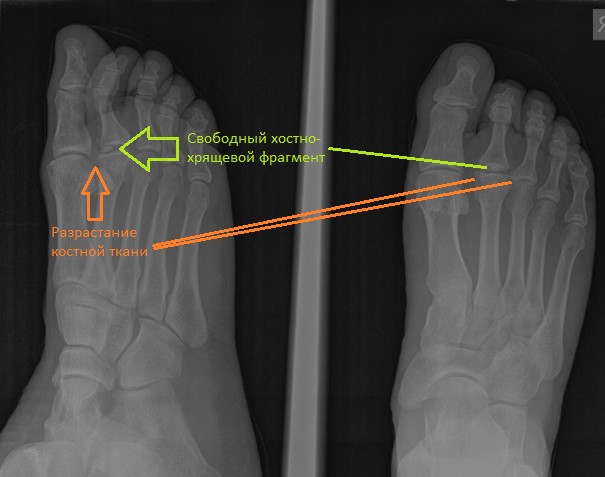

МРТ позволяет оценить мягкотканные структуры, на представленных ниже снимках видно как сухожилие разгибателя пальца буквально натянуто на огромныйостеофит выросший по тыльной поверхности головки 2 плюсневой кости.
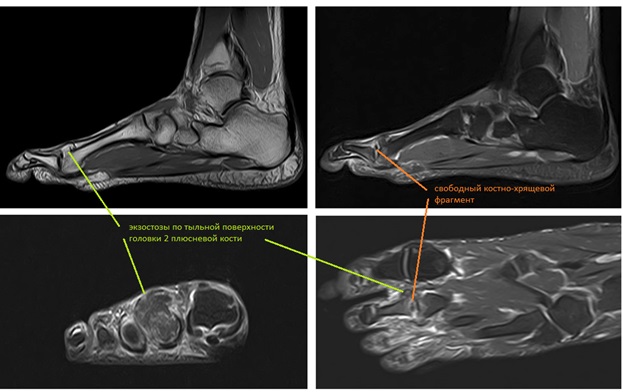

Принято решение о выполнении оперативного вмешательства. Учитывая пожилой возраст пациента, длительное существование проблемы (более 30 лет) операция выполнена в объёме удаления свободных внутрисуставных тел, резекции костно-хрящевых экзостозов, синовэтомии.
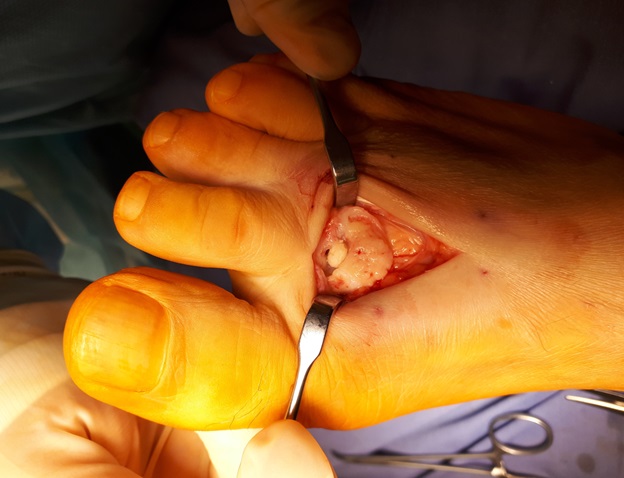

После выполнения доступа ко 2 плюсне-фаланговому суставу визуализируются значительные костные разрастания по тыльной поверхности головки 2 плюсневой кости а также свободный хрящевой фрагмент эллипсовидной формы, лежащий в углублении подобно яйцу птицы в гнезде. Экзостозы резецированы, свободные тела удалены, выполнено иссечение воспалительно изменённой синовиальной оболочки сустава.
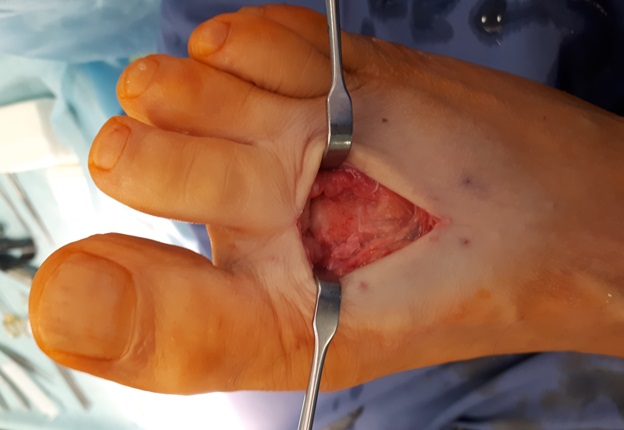

Капсула сустава ушита отдельными узловыми швами.
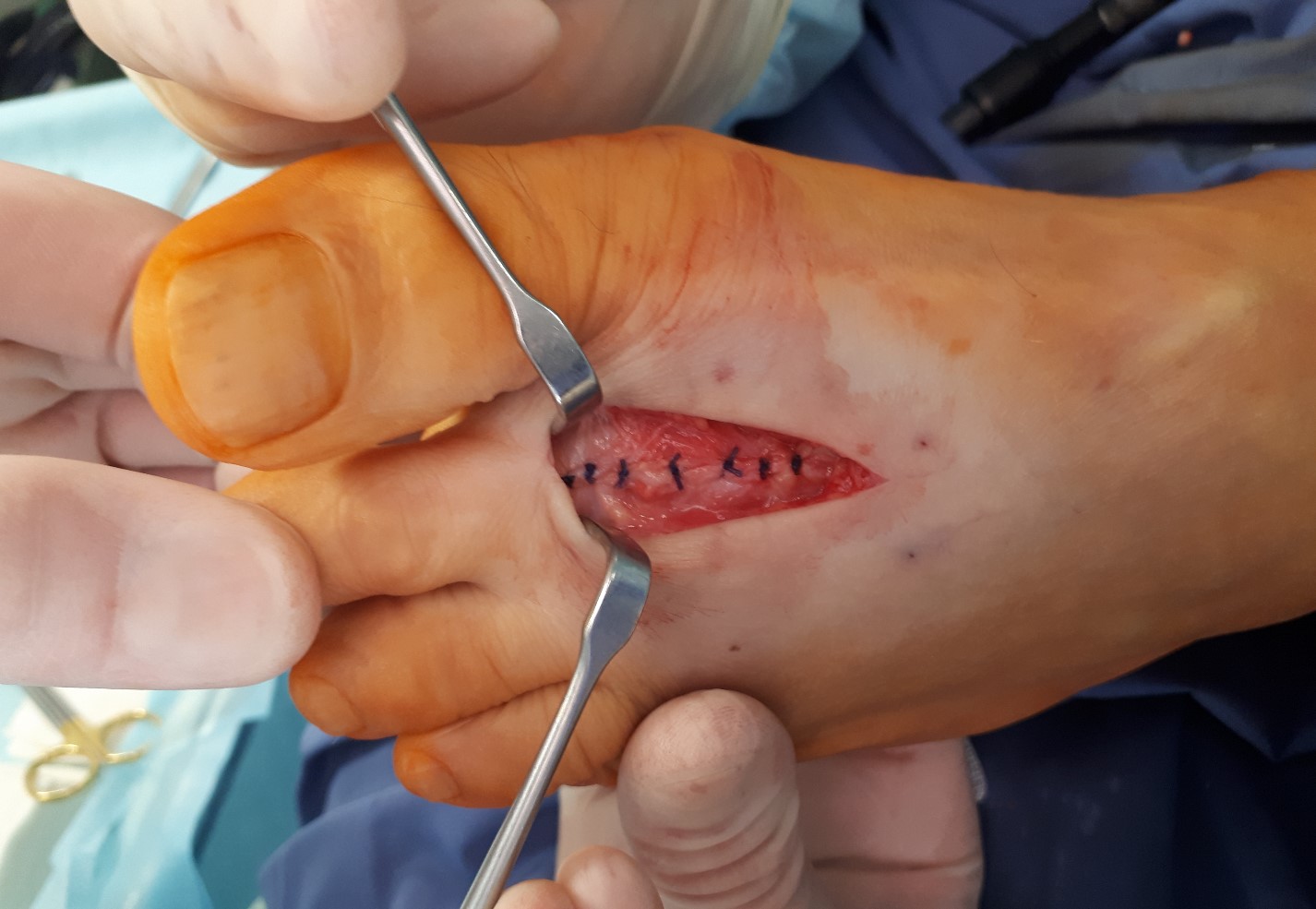

При оценке амплитуды движений определяется тыльное сгибание до 60 градусов.
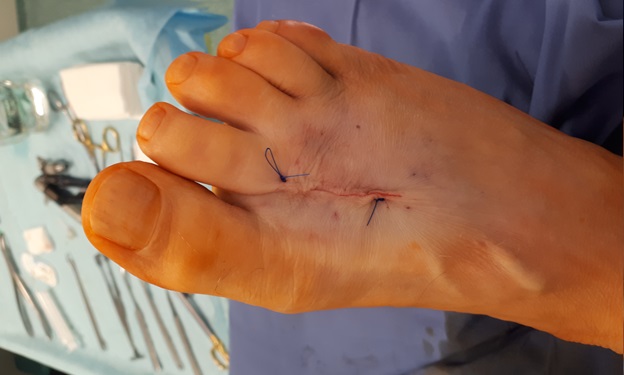

Кожа ушита внутрикожным швом. В послеоперационном периоде пациент использовал специальную обувь с разгрузкой переднего отдела стопы на протяжении 2 недель, с дальнейшим переходом к ношению обычной обуви. С целью обезболивания были назначены НПВП, а также холод местно по 30 минут каждые 4 часа на протяжении 10 дней. Ниже представлены рентгенограммы после операции.
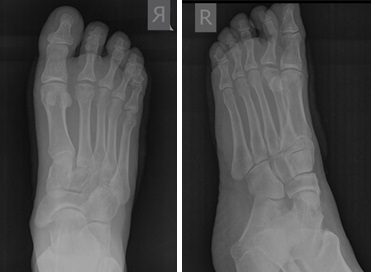

Через 3 дня после операции начата пассивная ЛФК, с 3 недели активная ЛФК во 2 плюсне-фаланговом суставе. Пациент восстановил безболезненную амплитуду движений во 2 плюсне-фаланговом суставе правой стопы и смог вернуться к своему любимому делу – игре в гольф.
Таким образом, болезнь Фрайберга (или болезнь Келлера 2) – редкое заболевание, которое приводит к нарушению функции переднего отдела стопы. Очень важно чтобы врачи травматологи- ортопеды первичного звена были в курсе о существовании данного заболевания и знали о возможных методах его лечения.


Никифоров Дмитрий
Александрович
Врач травматолог-ортопед
Болезнь Келлера 1 и 2 типа


































Что такое болезнь Келлера
Остеохондропатия отдельных костей стоп – это дегенеративное разрушение губчатой ладьевидной кости и/или костей плюсны. Заболевание обостряется после пяти лет и основная масса больных это – мальчики. Реже болезнь Келлера встречается у девочек и взрослых. Патология распространена среди детей, потому что активность ребенка возрастает, растет его вес, а окостенение замедляется.
Виды и причины возникновения
Заболевание развивается на фоне нарушений местного кровообращения. Из-за отсутствия питания кости некротизируются. Предшествуют патологическому процессу такие состояния, как ношение тесной обуви, осложнения сахарного диабета, метаболические нарушения, травмы стопы, осложнения инфекционных заболеваний, гормональный дисбаланс, поперечное или продольное плоскостопие, врожденные деформации стопы, заболевания соединительной ткани. 2 тип болезни Келлера второго типа передается по наследству.
В группу риска входят лица с избыточным весом, нарушенным обменом веществ и больные, которые длительное время принимают кортикостероиды.
Различают два типа болезни Келлера:
- 1 тип. Патология распространяется на ладьевидную кость только одной стопы и чаще диагностируется у мальчиков от двух до семи лет,
- 2 тип. Патология повреждает плюсневые кости. Диагностируется у девочек в возрасте от десяти до пятнадцати лет. В медицинской практике второй тип устанавливается чаще.
Ход развития заболевания следующий:
- первая стадия – снижается плотность костной ткани, развивается асептический некроз,
- вторая стадия – из-за непрочных костных структур повышается риск перелома при незначительной нагрузке на стопы. Перелом может случиться даже под собственным весом. Кости вклиниваются друг в друга,
- третья стадия – патологические участки фрагментируются,
- четвертая стадия – постепенно восстанавливаются измененные элементы костей и форма конечности, если нормализуется кровообращение.
Симптомы



Для болезни Келлера 1 типа характерна отечность внутреннего края стопы. Поначалу возникает дискомфорт, который охватывает всю стопу, а затем он перерастает в боль. Болевой синдром прогрессирует при нажатии на очаг патологии, ходьбе. Больной опирается на наружный свод стопы, поэтому изменяется походка. Постепенно боль усиливается, беспокоит даже в состоянии покоя, при этом визуальные симптомы воспаления отсутствуют. Больной мало ходит пешком, больше сидит и не опирается на больную ногу. Признаки заболевания прогрессируют около года, после чего стопа деформируется или восстанавливается.
Болезнь Келлера 2 типа охватывает обе стопы сразу. Сначала возникает дискомфорт у 2 и 3 пальцев, затем боль переходит на всю стопу и усиливается при хождении на цыпочках, ходьбе по кочкам и выбоинам в обуви на тонкой подошве. В состоянии покоя, при сидячем и горизонтальном положении боль прекращается.
По мере прогрессирования боль усиливается, беспокоит постоянно. Дискомфорт не уменьшается даже в состоянии покоя. Невооруженным взглядом заметна припухлость, а сам больной отмечает ограниченную подвижность фаланг. Из-за некроза длина пораженных фаланг сокращается. Болезнь развивается около трех лет.
К какому врачу обращаться при болезни Келлера 1 и 2 типа
Вероятность осложнений при болезни 2 типа наиболее высока – развивается плоскостопие, функции сустава нарушаются, формируется артроз, деформируются кости стопы. Затягивать с визитом к врачу нельзя, поэтому при подозрении на остеохондропатию отдельных костей стоп нужно проконсультироваться с ортопедом. Специалист после обследования установит диагноз, уточнит разновидность патологического процесса и разработает схему коррекции.
Методы лечения



- Обездвиживание стопы. Пациент в течение одного месяца при болезни 1 типа и до трех месяцев при болезни 2 типа носит специальный гипсовый сапожек, снижающий нагрузку с кости,
- Прием лекарственных средств для улучшения фосфорно-кальциевого обмена, снятия боли и воспаления, активизации периферического кровоснабжения, нормализации обменных процессов в костной ткани,
- Массаж двух стоп после снятия гипса,
- Одну из физиопроцедур – магнитотерапии, грязелечения, электрофореза, рефлексотерапии. Сеансы проводят сразу после снятия иммобилизирующей повязки для ускоренного восстановления тканей, курс ударно-волновой терапии показан в период фрагментации кости,
- ЛФК. Ортопед подбирает определенный комплекс упражнений, который пациент выполняет для восстановления функциональности пораженной стопы.
Хирургический исход болезни только при интенсивной боли после 8-9 месяцев безуспешной консервативной терапии. Операция заключается в формировании канальцев, по которым поступает кровь к ладьевидной кости и костям плюсны. После того, как питание пораженного участка восстановится, боль проходит через несколько недель. Нужно отметить, что после процедуры реабилитация длится до двух месяцев.
Результаты
При грамотно подобранной терапии костная ткань полностью восстанавливается, поэтому риск деформаций стопы невелик.
Реабилитация и восстановление образа жизни
Для снижения нагрузки на деформированный участок, ускорения регенерации тканей нужно ограничить двигательную активность. Запрещается бегать, прыгать, долго гулять пешком. Под запретом профессиональный спорт. Необходимо подобрать ортопедическую обувь или обувь с ортопедическими стельками. Таким образом, сохранится анатомически правильная форма стопы и уменьшится давление на участки ладьевидной кости, охваченной некрозом.